I denne kasuistikken beskrives luftveisaspirasjon av et fremmedlegeme hos et barn. Tilstanden debuterte med lette luftveissymptomer, men førte raskt til respirasjonssvikt og livstruende komplikasjoner.
Et to år gammelt barn kom via fastlegen til akuttmottaket grunnet luftveissymptomer. Far fortalte at barnet hadde hostet i to uker, uten ytterligere plager. Men to dager før innleggelsen ble barnet dårligere og mindre aktivt, og hosten forverret seg. Fastlegen mistenkte viral luftveisinfeksjon og henviste barnet til barneavdeling ved sykehus.
Vakthavende barneleger undersøkte barnet ved ankomst. Barnet var våkent, men blek og medtatt. Respirasjonen var besværet med interkostale og subkostale inndragninger. Ved auskultasjon hørtes slim- og pipelyder over lungene. Respirasjonsfrekvensen var 80–90 åndedrag per minutt (referanseområde 25–35). Det var normale auskultasjonsfunn over hjertet, med puls 180 slag per minutt (90–130). Oksygenmetningen var 74 % med romluft og 95 % med 7 liter oksygen på maske. Barnet var afebrilt.
Blodprøvene viste CRP 214 mg/L (< 5), leukocytter 16,9 × 109/L (3,5–14,0 × 109/L), kapillær pH 7,42 (7,35–7,45) og pCO2 4,2 kPa (4,7–5,9).
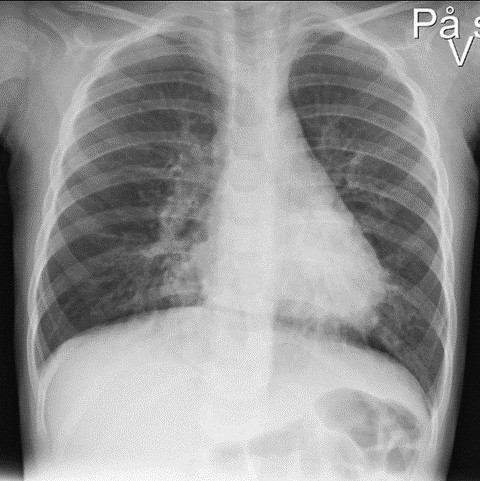
Tilstanden ble tolket som pneumoni, og pasienten ble innlagt på barneavdelingen. Det ble gitt 315 mg penicillin intravenøst og startet oksygenbehandling med nasal høyluftstrømskanyle med hastighet på 15–25 liter per minutt og 40 % oksygentilskudd. Inhalasjoner med 3 ml NaCl og 2,5 mg salbutamol hadde usikker effekt. Røntgen toraks viste perihilære fortetninger (figur 1). Etter fem timer virket barnet mer medtatt, men fulgte fortsatt med på omgivelsene rundt seg. Respirasjonen var hvesende med forlenget ekspirium. Vakthavende barnelege hørte svekkede respirasjonslyder på høyre side.
Det ble gitt 48 mg intravenøs hydrokortison og hyppigere inhalasjoner med NaCl og salbutamol i samme dose som tidligere. Kapillær blodgassundersøkelse viste på dette tidspunktet pH 7,29 og pCO2 6,7 kPa. Barnet ble flyttet til intensivavdelingen. Det ble bemerket hevelse på halsen. Nytt røntgen toraks viste pneumomediastinum og bløtdelsemfysem på halsen og venstre side av toraks.
Barnet var nå så medtatt og dårlig respiratorisk at barnelegene og anestesilegene i samråd besluttet at det var nødvendig med intubasjon. Barnet ble premedisinert med ketamin, fentanyl og rokuroniumbromid og intubert av anestesilege 11 timer etter innleggelsen. Umiddelbart etter intubasjon ble det observert dugg i tuben og respons med endetidal CO2-måling, som ved korrekt tubeplassering. Likevel var det minimale torakshevinger og svake, sidelike respirasjonslyder bilateralt. Barnet ble lagt på respirator med ketamin- og propofolinfusjon samt bolusdoser med fentanyl og cisatrakurium, men hadde behov for uakseptabelt høye trykk og volum. Av den grunn ble pasienten i stedet håndventilert med 100 % oksygentilskudd. Likevel oppnådde man ikke tilfredsstillende ventilering eller oksygenering. Oksygenmetningen (SpO2) holdt seg rundt 70 %. Arteriell blodgass viste nå pH 6,8, pO2 16,4 kPa og pCO2 24 kPa.
Universitetssykehus ble kontaktet med spørsmål om behandling med ekstrakorporal membranoksygenering (ECMO), og det ble besluttet at ECMO-teamet skulle rykke ut til lokalsykehuset.
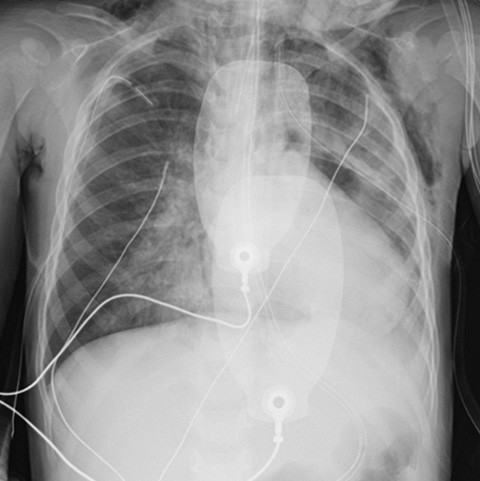
I påvente av teamets ankomst ble det gitt inhalert 20 ppm nitrogenmonoksid (1). Det ble også gitt ny inhalasjon med 2,5 mg salbutamol samt intravenøs 120 mg aminofyllin og 625 mg magnesiumsulfat, uten at man så bedring hos pasienten. Sirkulatorisk holdt barnet seg stabilt med 0,1 µg/kg/min adrenalininfusjon, men det forelå et livstruende ventilasjonsproblem. Det ble besluttet å legge toraksdren bilateralt på vital indikasjon, da man hørte minimale respirasjonslyder og klinisk og røntgenologisk økende emfysem. Påfølgende kontroll med røntgen toraks viste økende fortetninger, pneumomediastinum og emfysem (figur 2). Antibiotikabehandlingen ble endret til kombinasjonen 625 mg cefotaksim og 120 mg klindamycin intravenøst.
ECMO-teamet ankom lokalsykehuset fire timer etter intubering. Barnet ble bronkoskopert, der man så mye slim og hovne slimhinner. Deretter oppnådde man tilstrekkelig ventilasjon for å kunne gjennomføre transport til universitetssykehuset uten ECMO-behandling. Lungelege ved universitetssykehuset bronkoskoperte barnet i narkose i fire timer, og to fastsittende fremmedlegemer i bronkiene til henholdsvis venstre overlapp og midtlappen ble fjernet. Dette så ut til å være småbiter av mandler. Under etterfølgende samtale med pasientens foreldre kom det frem at barnet hadde spist granola med mandler i barnehagen to dager før innleggelsen, samme dag som forverringen startet.
Barnet ble ekstubert etter to dager på barneintensivavdelingen. Påfølgende uke hadde barnet behov for oksygenbehandling med nasal høyluftstrømskanyle om natten, intermitterende CPAP-behandling på dagtid og lungefysioterapi. CT toraks viste totalatelektase av høyre midtlapp og venstre underlapp. Barnet ble utskrevet fra sykehus med plan om inhalasjonsbehandling og senere kontroll med bronkoskopi.
Diskusjon
Nøtter er den hyppigst forekommende grunnen til fremmedlegemeaspirasjon hos barn, med høyest insidens i alderen 1–3 år (2, 3). Hoste, pipelyder og inndragninger kan være symptomer på aspirasjon av fremmedlegemer, men også på luftveisinfeksjoner (3, 4). Feber relateres til infeksjonsepisoder, noe vår pasient ikke hadde. Derimot var CRP forhøyet, noe som ikke nødvendigvis er tilfelle ved aspirasjon.
De fleste barn som vurderes med mistanke om fremmedlegemeaspirasjon, får utført røntgen toraks (> 80 %), og 30–50 % av disse beskrives å ha normale funn (3, 5). Bildet av denne pasienten viste infeksjonsforandringer, men ingen mistanke om fremmedlegeme. Basert på anamnesen med to uker med hoste, kan man i ettertid tenke seg at barnet har hatt en lettgradig viral luftveisinfeksjon i tillegg.
Pasienten kan ha hatt delvis blokkerte luftveier ved ankomst. Det er mulig at overtrykksventileringen etter intubering kan ha flyttet fremmedlegemene, noe som resulterte i en tilnærmet totalobstruksjon og ventileffekt som årsak til vedvarende høy pCO2-verdi (6).
Aspirasjon av fremmedlegeme kan ha fatalt utfall (7, 8), og barnet i vår kasuistikk var i en livstruende tilstand. Ved aspirasjon er bronkoskopi nødvendig for å få fjernet fremmedlegemet (4, 9) . Aspirasjon av fremmedlegeme bør alltid vurderes hos barn med uvanlig presentasjon av luftveissymptomer.
Pasientens pårørende har gitt samtykke til at artikkelen blir publisert.
Artikkelen er fagfellevurdert.
- 1.
Kinsella JP, Abman SH. Inhaled nitric oxide therapy in children. Paediatr Respir Rev 2005; 6: 190–8. [PubMed][CrossRef]
- 2.
Molla YD, Mekonnen DC, Beza AD et al. Foreign body aspiration in children at University of Gondar Comprehensive Specialized Hospital, a two year retrospective study. Heliyon 2023; 9: e21128. [PubMed][CrossRef]
- 3.
Sink JR, Kitsko DJ, Georg MW et al. Predictors of Foreign Body Aspiration in Children. Otolaryngol Head Neck Surg 2016; 155: 501–7. [PubMed][CrossRef]
- 4.
Stevens R, Kelsall-Knight L. Clinical assessment and management of children with bronchiolitis. Nurs Child Young People 2022; 34: 13–21. [PubMed][CrossRef]
- 5.
Hutchinson KA, Turkdogan S, Nguyen LHP. Foreign body aspiration in children. CMAJ: Canadian Medical Association journal = journal de l'Association medicale canadienne 2023; 195: E333.
- 6.
Kenth J, Ng C. Foreign body airway obstruction causing a ball valve effect. JRSM Short Rep 2013; 4: 2042533313482458. [PubMed][CrossRef]
- 7.
Mîndru DE, Păduraru G, Rusu CD et al. Foreign Body Aspiration in Children-Retrospective Study and Management Novelties. Medicina (Kaunas) 2023; 59: 1113. [PubMed][CrossRef]
- 8.
Rodríguez H, Passali GC, Gregori D et al. Management of foreign bodies in the airway and oesophagus. Int J Pediatr Otorhinolaryngol 2012; 76 (Suppl 1): S84–91. [PubMed][CrossRef]
- 9.
Fidkowski CW, Zheng H, Firth PG. The anesthetic considerations of tracheobronchial foreign bodies in children: a literature review of 12,979 cases. Anesth Analg 2010; 111: 1016–25. [PubMed][CrossRef]